Сердце человека — это 4-камерный орган, состоящий из двух желудочков и двух предсердий. Проводящая система сердца состоит из синусового узла (СУ), расположенного в верхней части правого предсердия, миокарда предсердий, атриовентрикулярного (АВ) узла, пучка Гиса и его ветвей, волокон Пуркинье и миокарда желудочков. В СУ генерируются импульсы, которые последовательно возбуждают миокард предсердий и желудочков, заставляют сердце сокращаться. Скорость проведения импульсов контролируется вегетативной нервной системой.
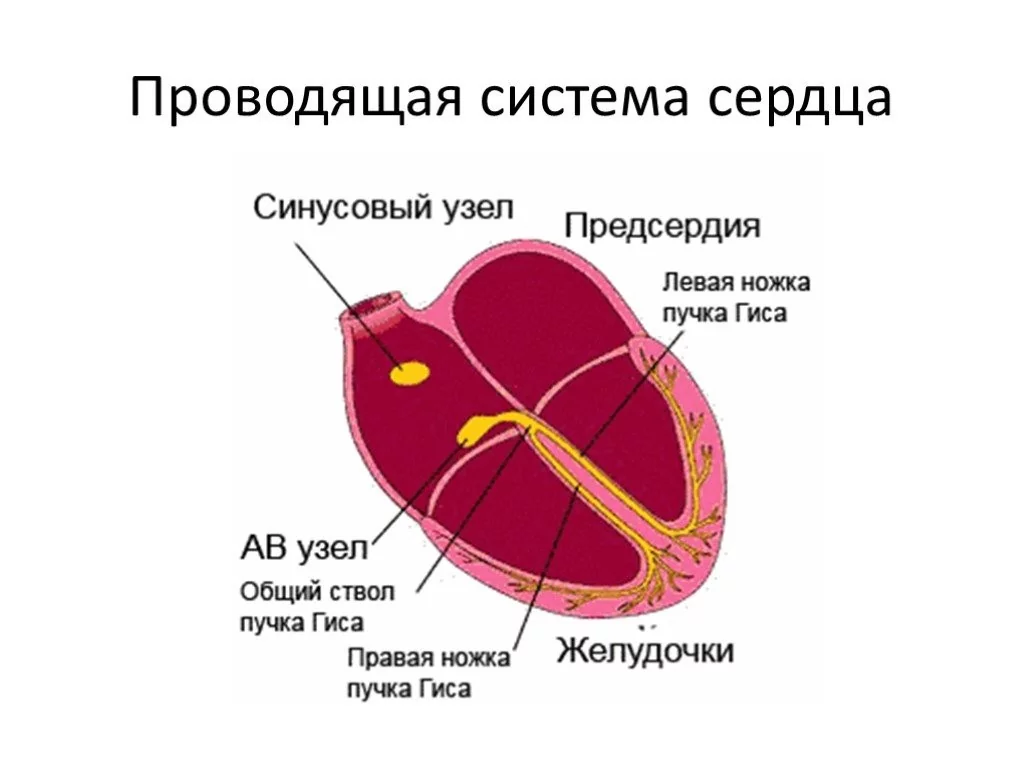
Какой сердечный ритм считается нормальным?
Нормой принято считать синусовый ритм с частотой сердечных сокращений от 60 до 90 ударов в 1 минуту. Однако норма для каждого человека индивидуальна. Частота сердечных сокращений меняется с возрастом (снижается, особенно выраженно в период с рождения и до 15 лет), зависит от генетических особенностей, регуляции вегетативной нервной системы, гуморальных факторов. Так при физических нагрузках, волнении отмечается учащение ЧСС, а в покое, во сне – урежение.
Что такое брадикардия? Брадикардия — частота сердечных сокращений менее 60 ударов в минуту.
Физиологическая и патологическая брадикардия
Брадикардия может быть как физиологической, так и связанной с различной экстракардиальной патологией и заболеваниями сердца.
Физиологическая брадикардия характерна для спортсменов, особенно высокой квалификации, для ваготоников, людей тяжелого физического труда, с избыточным весом, сниженной эмоциональностью. Также может отмечаться семейная склонность к брадикардии. Физиологическая брадикардия чаще умеренная, бессимптомная и не требующая медикаментозного лечения. На ЭКГ при этом могут регистрироваться: синусовая брадикардия, редкие паузы до 2,0 сек. за счет синоатриальной блокады 2 степени, преходящая атриовентрикулярная блокада 1 степени и единичные эпизоды 2 степени 1типа в ночное время.
Брадикардия может возникать при различных патологических состояниях и носить как временный, так и постоянный характер.
Брадиаритмии — это группа нарушений ритма и проводимости сердца. Она включает дисфункцию синусового узла, атриовентрикулярные и внутрижелудочковые блокады.
Дисфункция синусового узла (ДСУ) — это состояние, когда СУ слишком медленно генерируются и проводятся импульсы и частота сокращения предсердий не соответствует потребностям организма. Причинами вторичной ДСУ могут быть: повышение активности блуждающего нерва при различных заболеваниях: патология гортани и пищевода, повышение внутричерепного давления, синдром обструктивного апноэ сна. Также брадиаритмии могут возникать в момент острой боли, внезапном чувстве страха, в том числе и при медицинских манипуляциях (нейро-медиаторные брадиаритмии). Другие причины ДСУ: электролитные нарушения (гиперкалиемия), механическая желтуха, нарушение функции щитовидной железы (гипотиреоз), острая ишемия миокарда, гипертонический криз, прием лекарственных препаратов (чаще бета-адреноблокаторов или других антиаритмиков). Лечение в таких случаях направлено на основную патологию, устранение по возможности причинного фактора. Довольно часто из вторичных ДСУ в клинической практике встречаются синдром ночного апноэ и гипотиреоз.
Гипотиреоз — одна их самых распространенных эндокринных патологий. Заболевание характеризуется низким уровнем гормонов, вырабатываемых щитовидной железой. В результате гипотиреоза нарушается обмен веществ в организме и уменьшается ЧСС.
Основной метод диагностики – определение в крови концентрации тиреотропного гормона. Лечение гипотиреоза- заместительная гормональная терапия.
Синдром обструктивного апноэ сна (СОАС). Проявляется наличием храпа, прерывистым сном с короткими остановками дыхания, дневной сонливостью. Часто выявляется у пациентов с ожирением, артериальной гипертензией, сахарным диабетом. На ЭКГ в ночное время регистрируются паузы в конце эпизода апноэ. Методы диагностики – кардиореспираторное мониторирование и полисомнография. Лечение – СИПАП терапия, снижение веса.
В основе первичной ДСУ или синдрома слабости синусового узла (СССУ) лежит органическое поражение синоатриальной зоны с развитием воспаления, склероза и фиброза при различной патологии:
-
возрастной идиопатический фиброз;
-
артериальная гипертензия;
-
пороки сердца;
-
хирургическая травма;
-
миокардит и перикардит;
-
ишемическая болезнь сердца;
-
инфильтративные заболевания;
-
коллагенозы и др.
В большинстве случаев заболевание возникает в пожилом возрасте, однако также может встречаться у молодых людей.
СССУ включает целый спектр аритмий:
-
синусовую брадикардию;
-
синоатриальную блокаду;
-
отказ синусового узла;
-
чередование пароксизмальной фибрилляции или трепетания предсердий с синусовой брадикардией и эпизодами асистолии.
Дифференциальная диагностика основывается на выявлении симптомов, характерных признаков на ЭКГ и при суточном ЭКГ-мониторировании. Реже необходимо проведение ЧП ЭФИ (неинвазивный метод исследования проводящей системы сердца через пищевод).
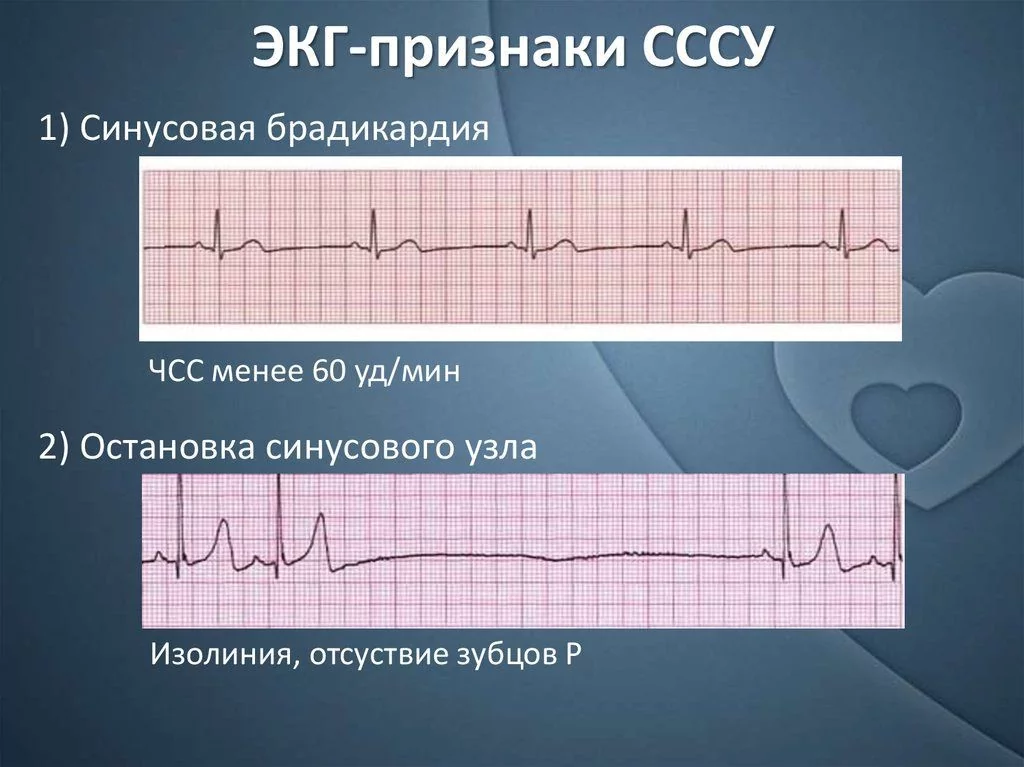
Синусовая брадикардия — ЧСС менее 40 в 1 мин. в период бодрствования является абсолютным признаком СССУ. Синоатриальная (СА) блокада — замедление или нарушение проведения импульса от СУ к миокарду предсердий. СА блокада 1 степени (замедление, все импульсы проводятся) на ЭКГ не визуализируется. СА блокада 2 степени (часть импульсов не проводится к миокарду предсердий) на ЭКГ проявляется паузами с отсутствием зубца Р. СА блокада 3 степени — полная блокада проведения от СУ к миокарду предсердий, на ЭКГ регистрируются замещающие ритмы. Отказ (арест) синусового узла — периоды асистолии несколько секунд (на ЭКГ нет комплексов P-QRS), чаще сопровождающиеся кратковременным нарушением сознания.
К основным симптомам заболевания относятся:
-
головокружение;
-
периодические ощущения замирания сердца;
-
приступы учащенного сердцебиения;
-
обмороки;
-
боли в сердце давящего, сжимающего характера;
-
низкая толерантность к физическим нагрузкам, проявляющаяся одышкой и слабостью.
При СССУ основным методом лечения является имплантация постоянного электрокардиостимулятора — прибора, способного генерировать импульсы и осуществлять функцию синусового узла.
Нарушения атриовентрикулярной и внутрижелудочковой проводимости
Блокада сердца — замедление или прерывание проведения импульса через определенный участок проводящей системы сердца. В некоторых случаях нарушение приводит к отсутствию биоэлектрической активности и прекращению работы сердца.
Атриовентрикулярная блокада (АВ-блокада) — нарушение проведения импульсов от предсердий к желудочкам. АВ блокады бывают врожденные и приобретенные, преходящие и постоянные. Причины возникновения приобретенных АВ блокад, симптомы во многом схожи с СССУ.
Выделяют три степени АВ блокады:
-
1 степень — каждый импульс проводится от предсердий к желудочкам, но медленнее. Как правило, протекает бессимптомно и обнаруживается при проведении электрокардиографии или суточного-ЭКГ мониторирования. Диагностическим признаком является удлинение интервала PQ более 200 мс на ЭКГ;
-
2 степень — периодически происходит прерывание проведения импульсов от предсердий к желудочкам. Подразделяется на 1 и 2 тип. Могут отмечаться симптомы: эпизоды слабости, потемнения в глазах, головокружение. В случаях далекозашедшей АВ блокады 2 ст, когда несколько импульсов подряд не достигают желудочков, могут возникать обмороки. ЭКГ-признак — периодическое выпадение желудочкового комплекса QRS;
-
3 степень — полное отсутствие проводимости импульсов от предсердий к желудочкам. В этой ситуации предсердия и желудочки сокращаются каждый в своем ритме. На ЭКГ зубцы Р и желудочковые комплексы QRS не связаны между собой; частота предсердного ритма чаще желудочкового. В зависимости от уровня блокады можно выделить проксимальный и дистальный тип. Для АВ блокады проксимального типа на уровне АВ узла и пучка Гиса характерна большая частота выскальзывающего ритма (чаще до 40 в мин.) при узких или незначительно уширенных QRS. Для АВ блокады дистального типа на уровне ветвей пучка Гиса характерны всегда уширенные комплексы QRS с частотой менее 40-35 в мин. Полная АВ-блокада приводит к нарушению кровоснабжения жизненно важных органов, развитию сердечной недостаточности, повышению риска внезапной остановки сердца.
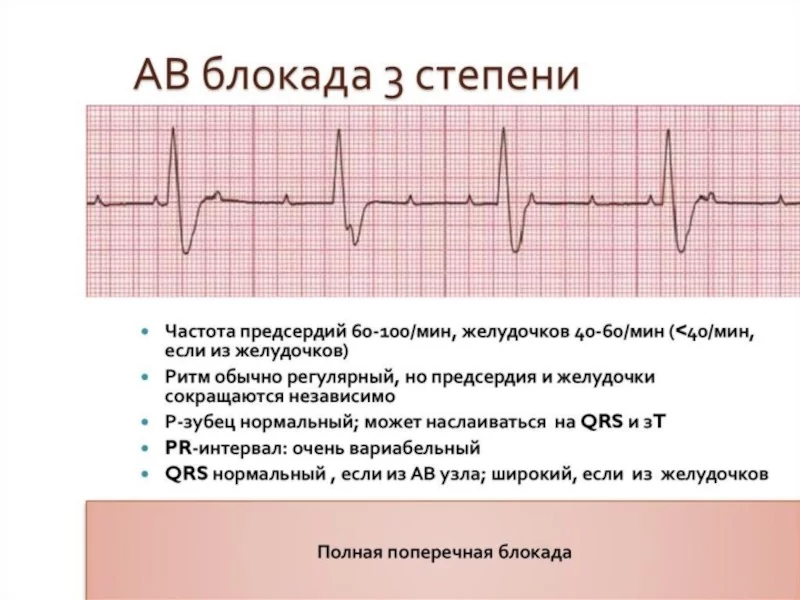
При первой степени АВ-блокады, бессимптомной АВ блокаде 2 степени 1 типа применяется выжидательная тактика с проведением регулярной диагностики, лечением основного заболевания. При АВ блокаде 3 степени, 2 степени 2 типа, симптомной АВ блокаде основным методом лечения является установка электрокардиостимулятора.
Нарушения внутрижелудочковой проводимости
Выделяют изолированные блокады ветвей пучка Гиса, би- и трифасцикулярные блокады. Изолированные блокады ветвей пучка Гиса: блокада правой ножки пучка Гиса, блокада левой передней ветви пучка Гиса, блокада левой задней ветви пучка Гиса. Бифасцикулярные блокады: сочетание 2-х изолированных блокад. Трифасцикулярные блокады: сочетание бифасцикулярной блокады с АВ блокадой 1-2 степени или чередование двух разновидностей бифасцикулярных блокад, например, БЛНПГ и БПНПГ. При выявлении нарушений внутрижелудочковой проводимости требуется динамическое наблюдение с определением показаний для имплантации ЭКС: трифасцикулярные блокады (альтернирующая или бифасцикулярная в сочетании с АВ блокадой 2 степени).
Заключение
Если у вас наблюдается снижение ЧСС, то нужно обязательно обратиться к врачу-кардиологу. Причину симптома может установить только специалист после проведения тщательной диагностики.
Похожие статьи
Материал поможет ответить на многие важные вопросы: для чего нужно контролировать уровень липопротеидов в крови, чем так важен холестерин, что делать, если результат анализа огорчил? Также вы найдёте нормальные значения холестерина и перечень продуктов для сбалансированного питания.
Как обнаружить гипертоническую болезнь, почему она появляется и можно ли ее вылечить — рассмотрим эти вопросы в статье.
Такое заболевание как атеросклероз хорошо известно «в народе», но мало кто задумывается об его последствиях. А между тем ишемическая болезнь сердца, инфаркт миокарда, инсульт — все это осложнения атеросклероза. Одним из лабораторных методов исследования, позволяющих выявить заболевание, является биохимический анализ крови на липидный профиль или липидограмма крови.
Кому показан анализ? В чем заключается подготовка к липидограмме? Как расшифровать результаты липидного профиля? Читайте об этом в нашей статье.
Ежегодно в России диагностируется около 5–20 тысяч острого коронарного синдрома — состояния, при котором развивается или уже развился инфаркт миокарда. Исход инфаркта миокарда во многом зависит от правильных действий пациента и окружающих. Успешно оказанная первая помощь значительно снижает риск тяжелых осложнений и летального исхода.








Комментарии