Что такое «эхогенность» на УЗИ, какой она бывает, о чём говорит повышение эхогенности поджелудочной железы, всегда ли это результат болезни? Когда надо идти на УЗИ поджелудочной железы и что делать для профилактики ее патологических изменений — обо всём читайте в статье.

О чём расскажет эхогенность при обследовании
Для начала нужно немного разобраться с терминологией. УЗИ — ультразвуковое исследование — один из самых популярных и широко используемых методов обследования при большинстве заболеваний. Он основан на явлении эхолокации. Также УЗИ называют эхографией и сонографией, поэтому часто врачей ультразвуковой диагностики называют сонографистами.
Основной плюс УЗИ — абсолютная безопасность и неинвазивность метода. Ультазвуковая волна не приносит вреда здоровью человека, а сам метод прост и не требует вмешательства в организм.
Ещё одно достоинство данного исследования — безболезненность и комфорт для пациента. Процедура не требует больших временных затрат. При этом результаты УЗИ приносят много информации и часто дают исчерпывающие ответы на вопросы при постановке диагноза.
В УЗИ-диагностика используется такое понятие как «эхогенность». Все органы имеют разную акустическую плотность. С помощью аппарата УЗИ врач оценивает способность органов отражать ультразвуковые волны определённой частоты: это свойство и называется эхогенностью.
Человеческим ухом ультразвуковые волны не воспринимаются, потому что их высота начинается от 20 кГц. На таких частотах общаются дельфины и летучие мыши.
Как это работает
Датчик аппарата направляет ультразвуковую волну к тканям. Это излучение отражается от тканей обратно в датчик, который переводит информацию в изображение.
Визуально эхогенность определяется на мониторе аппаратного компьютера как вариации цвета различных частей органа. Чаще всего отображены все оттенки серого, на 3Д УЗИ вариантов больше.
Чем плотнее ткань, тем светлее этот участок на мониторе и наоборот. Самой большой плотностью (самой высокой способностью отражать волну) обладают конкременты (камни). Поэтому на экране они белые.
Жидкости, напротив, отлично поглощают ультразвуковое излучение, и такие участки выглядят тёмными.
Воздух вообще не проводит ультразвук. Поэтому для лёгких УЗИ не назначают — бессмысленно.
Какой бывает эхогенность
- Нормальная. Врачи называют участки нормальной эхогенности изогенными. Такие органы и ткани выглядят на мониторе серыми;
- Повышенная. На языке медицины – гиперэхогенные участки. Ткани органов и структур выглядят светло-серыми и белыми;
- Сниженная. Доктора говорят — «гипоэхогенные участки», на экране отображаются как тёмно-серые объекты;
- Эхонегативная. Специалисты определяют анэхогенность, когда эхогенности нет (орган не отражает ультразвуковую волну). В этом случае на экране видны объекты черного цвета.
В здоровых органах распределение цвета в ткани обычно равномерное. При определённых условиях эхогенность меняется. Именно изменения анализируют врачи во время исследования.
Что влияет на изменение эхогенности
- Возникновение воспалительных процессов в органе.
- Формирование опухолей.
- Образование конкрементов и минеральных отложений.
- Некротические процессы в тканях.
- Врождённые системные патологии развития и несовершенный органогенез железы.
- Замещение клеток ткани жировыми (липоматоз).
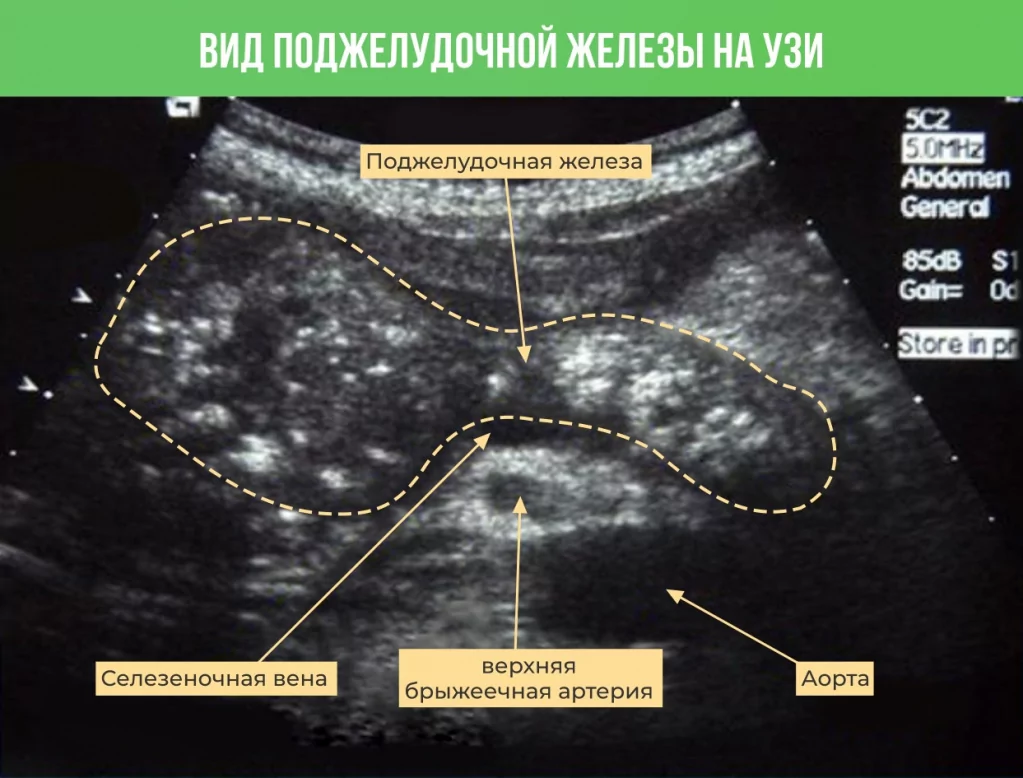
Как выглядит поджелудочная железа на УЗИ в норме?
Внешне орган напоминает запятую, колбаску или гантелю. Также форма железы может быть S-образной. В структуре выделяют головку, тело и хвост. Изображение должно быть чётким и ровным, с ясными границами от окружающих органов и тканей, а структура гомогенной. Увеличение органа, размытость или бугристость контура говорят о патологических процессах в железе, которые требуют изучения.

Что значит, «повышена эхогенность» поджелудочной железы?
С точки зрения эхоструктуры строение ткани поджелудочной железы схоже с паренхимой печени. Поэтому часто исследование поджелудочной начинают с просмотра соседних органов, в том числе печени, для сравнительного анализа.
Чаще всего измененная эхогенность поджелудочной железы говорит о развитии следующих патологических состояний:
- Панкреонекроз. Речь идёт об отмирании клеток поджелудочной железы. Причиной этому могут служить сильное отравление, панкреатит. Такое состояние не протекает бессимптомно. Обычно пациента беспокоят сильные боли в животе, высокая температура, тошнота и рвота.
- Онкологическое заболевание железы. Патологическая ткань прорастает в структуру органа, частично или полностью заменяя её. На мониторе при этом видны участки повышенной эхогенности. Врач заподозрит рак, если в анамнезе пациента присутствуют быстрая потеря веса, аппетита, хроническая усталость.
- Отёк структур поджелудочной железы. Чаще всего происходит при остром панкреатите и обострении его хронического течения. К характерным симптомам для этого состояния относят диспепсические расстройства (жидкий стул, метеоризм, вздутие живота, тошнота, рвота).
- Перерождение паренхимы поджелудочной железы в соединительную ткань. На мониторе будет видна неровная структура железы с высокоэхогенными очагами. Такой исход логичен при вялотекущем хроническом воспалительном процессе. При этом организм возмещает погибшие клетки поджелудочной железы.
- Липоматоз. Процесс замещения паренхимы поджелудочной железы жировой тканью. Адипоциты (клетки жировой ткани) вытесняют нормальные панкреоциты. За счёт этого происходит уплотнение структуры железы с последующей утратой функции органа. Чаще патологии подвержены пожилые люди. Наличие признаков липоматоза у молодого пациента говорит о серьёзной системной патологии организма.
Классификация изменений эхогенности
По обратимости процесса выделяют 2 вида изменений:
- Если структура при грамотной комплексной терапии восстанавливается, то врачи говорят о временных изменениях эхогенности. Такое случается во время ОРВИ или бактериальных инфекциях, после еды (особенно при резкой смене рациона), а также в весенний и осенний периоды.
- Если изменения в структуре железы приобрели необратимый характер, не поддаются лечению, а терапию сводится к облегчению состояния пациента и замещению функции органа, то врачи говорят о постоянных изменениях ткани. Так бывает при хроническом панкреатите, онкологических заболеваниях, фиброзировании и липоматозе.
Изменение эхогенности делят по распространённости процесса на 2 категории:
- Диффузные изменения эхогенности поджелудочной железы, когда в процесс вовлечён весь орган. Такая картина характерна для липоматоза (однородное распространение при отсутствии яркой симптоматики), обострения панкреатита (болевой синдром, диспепсические расстройства).
- Локальные изменения эхогенности, когда на мониторе отображаются участки патологической ткани поджелудочной железы в пределах одной дольки на фоне однородной структуры органа.
Локальные долевые изменения чаще всего являются результатом течения хронического процесса в железе. К такой картине УЗИ могут приводить следующие процессы:
- Метастазирование раковых клеток.
- Формирование новообразований.
- Формирование конкрементов в выводных протоках органа.
- Фиброз ткани с образованием соединительнотканных рубцов.
- Липоматоз в пределах одной доли.
- Кальцификация и петрификация как результат хронического воспалительного процесса.
- Кисты и псевдокисты, которые возникают при хроническом панкреатите.
Кистозные участки — инкапсулированные образования, внутри которых определяется мутная жидкость. Чаще всего течение бессимптомное.
Всегда ли повышенная эхогенность говорит о наличии болезни?
Поджелудочная железа может становиться плотнее или отекать не только при болезни, но и как результат физиологической реакции на следующие ситуации:
- Переедание, особенно жареной, острой, копчёной пищи.
- Злоупотребление алкоголем (ударом по здоровью являются праздничные застолья с большим количеством спиртного и несбалансированной еды).
- Травмы.
Показания к УЗИ поджелудочной железы
Врач дает направление на ультразвуковую диагностику, если есть следующие жалобы и клинические признаки:
- Потеря аппетита.
- Боли (в эпигастральной области, в левом подреберье, опоясывающие разной степени интенсивности).
- Повышение температуры без признаков ОРВИ.
- Тошнота.
- Желтуха.
- Слабость, повышенная утомляемость.
- Нарушения в работе желудочно-кишечного тракта.
- Жидкий стул.
- Снижение веса, особенно резкое.
- Пониженное артериальное давление.
- Головокружения.
Дополнительные исследования для постановки диагноза
УЗИ даёт много информации о состоянии пациента, но без дополнительного обследования диагноз не ставят. Как правило, врач, помимо тщательного осмотра, сбора анамнеза и УЗИ, назначает следующее:
- Общий и биохимический анализы крови.
- Анализ мочи;
- Анализ кала;
- Рентгенография (с контрастом и/или без);
- Компьютерная томография;
- МРТ;
- Фиброгастроскопия (ФГС).
Ультразвуковое исследование (УЗИ) органов брюшной полости – это метод визуализации внутренних органов с помощь ультразвука. Проводится для первичной диагностики заболеваний, например, если пациент обращается к врачу с болями в животе, нарушениями пищеварения и т.п.
Как проводится УЗИ
Исследование проводится натощак, последний приём пищи разрешён не позднее, чем за 12 часов до исследования. Накануне необходимо очистить кишечник, для этого используют слабительные препараты и клизму.
За 2-3 дня до УЗИ пациентам назначают диету, в которой исключены продукты, стимулирующие газообразование; жирная, острая, копченая пища с высоким содержанием белка; молочные продукты; хлебобулочные изделия с содержанием дрожжей.
В приёме медицинских препаратов делают паузу, исключение — жизнеобеспечивающие лекарственные средства. Пациентам, склонным к метеоризму, в день обследования назначают сорбенты.
За 3-5 дней лучше отказаться от курения и приёма алкоголя.
Само обследование абсолютно безболезненно и безопасно и занимает в среднем от 10 до 20 минут.
Исследование проводят через переднюю брюшную стенку, пациент — в положении на спине. В ходе диагностики доктор просит пациента повернуться поочерёдно на правый и левый бока.
Как лечить повышенную эхогенность поджелудочной железы
Терапия состояния поджелудочной зависит от причины его возникновения.
- При липоматозе назначают диету с пониженным содержанием жиров, особенно животного происхождения.
- При фиброматозе, отложении минеральных солей и наличии конкрементов часто показано оперативное лечение.
- При остром панкреатите лечение проводится стационарно, а консервативная терапия направлена на снижение ферментативной активности поджелудочной железы и угнетение выработки соляной кислоты в желудке.
- Онкологическая патология лечится хирургическим путём в комплексе с химиотерапией и/или лучевой терапией по показаниям.
Абсолютно во всех случаях пациентам показана диета. Она подразумевает исключение алкоголя, острой, солёной, жирной, копчёной и жареной пищи, ограничение сладкого. Врачи рекомендуют бросить курить.
Важно понимать, что изменения поджелудочной железы, регистрируемые при УЗИ, — это проявление болезни. Поэтому важна комплексная диагностика для постановки точного диагноза и формирования плана лечения.
Профилактика болезней поджелудочной железы
Как и для большинства болезней, профилактика заболеваний поджелудочной железы, сопровождающихся увеличением её эхогенности, сводится к мерам, обеспечивающим здоровье организма. Сюда относят:
- Сбалансированное рациональное питание без перееданий и голодовок.
- Нормальный питьевой режим.
- Соблюдение режима труда и отдыха.
- Адекватные физические нагрузки, профилактика гиподинамии.
- Своевременное лечение хронических заболеваний.
- Контроль за уровнем сахара и холестерина в крови.
- Избегание хронического стресса.
- Системное прохождение периодической диспансеризации.
При соблюдении этих рекомендаций не только поджелудочная железа будет в порядке, но и организм в целом.










Комментарии